Dyskopatia - przyczyny, objawy, leczenie i profilaktyka
Dyskopatia to popularna przyczyna bólu pleców, zwłaszcza w okolicy lędźwiowo-krzyżowej, choć występuje również w szyjnym i piersiowym odcinkach kręgosłupa. Zdarza się, że dyskopatia lędźwiowa wywołuje ból, który promieniuje do bioder i nóg. Przyczyną jest uwypuklenie bądź degeneracja krążka międzykręgowego, który drażni okoliczne mięśnie, korzenie nerwowe lub inne struktury kanału kręgowego. Dyskopatia stanowi początkowe stadium choroby zwyrodnieniowej kręgosłupa.

Spis treści
- Dyskopatia – charakterystyka schorzenia
- Przyczyny dyskopatii
- Stopnie uszkodzenia krążka międzykręgowego
- Leczenie zachowawcze
- Profilaktyka
Nieleczona dyskopatia prowadzi do zaburzeń czucia, a nawet zdolności motorycznych, które mogą się objawiać m.in. jako tzw. opadająca stopa. Dyskopatię należy więc leczyć nie tylko w okresie zaostrzenia choroby, które objawia się bólem, lecz przede wszystkim zapobiegać nawrotom tego stanu. Kluczową rolę w leczeniu i zapobieganiu dyskopatii odgrywają ćwiczenia profilaktyczne oraz ergonomia pracy.
Dyskopatia – charakterystyka schorzenia
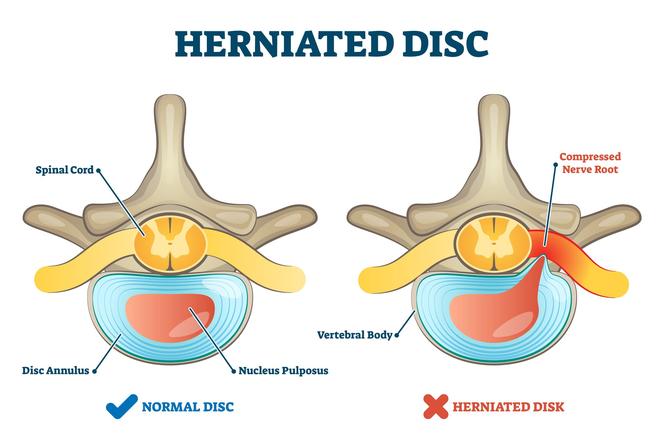
Dyskopatia to schorzenie krążka międzykręgowego, które często stanowi jeden z pierwszych etapów choroby zwyrodnieniowej kręgosłupa. Terminem dyskopatia określa się potocznie przepuklinę jądra miażdżystego krążka międzykręgowego kręgosłupa. Polega ona na uwypukleniu jądra miażdżystego, które uciska i drażni korzenie rdzeniowe, rdzeń kręgowy lub inne struktury kanału kręgowego. Dolegliwości bólowe są wywoływane przez ucisk mechaniczny lub niskie pH jądra miażdżystego, spowodowane ubogą w tlen przemianą materii.
Przyczyny dyskopatii
Jak twierdzi Christian Georg Schmorl, niemiecki lekarz i patolog, u większości ludzi po 30. roku życia (a nierzadko nawet wcześniej) w krążkach międzykręgowych dochodzi do wyraźnych zmian zwyrodnieniowych. Uszkodzony krążek międzykręgowy może podlegać procesom naprawczym jedynie u osób rosnących. U dorosłych uszkodzone miejsca wypełniają się niepełnowartościową tkanką włóknistą, która – na domiar złego – może się okazać dobrym podłożem do powstawania zwapnień, a nawet kości, ponieważ wnikają do niej osteoblasty z przyległych trzonów kręgów. W ten sposób dyskopatia może być pierwszym krokiem w kierunku kostnego połączenia sąsiadujących kręgów (tzw. biologicznej spondylodezy).
Uszkodzeniu najczęściej ulegają krążki międzykręgowe w dolnej okolicy szyjnej i lędźwiowej – czyli tam, gdzie znajdują się wtórne krzywizny kręgosłupa, a krążki międzykręgowe są najgrubsze (a co za tym idzie – zapewniają większy zakres ruchów). Wtórne krzywizny kręgosłupa powstają podczas przyjmowania przez człowieka wyprostowanej postawy ciała. Efektem są duże obciążenia – zwłaszcza na odcinek lędźwiowy kręgosłupa. Wszelkie zwyrodnienia jąder miażdżystych krążków międzykręgowych są więc ceną, którą płaci człowiek za ewolucyjne przyjęcie wyprostnej postawy ciała.
Jak jednak uważa Jerzy Stodolny, stwierdzenie, że masowe problemy z bólami kręgosłupa to skutek przyjęcia przez człowieka pozycji pionowej, nie jest zadowalającym wyjaśnieniem. Oznaczałoby to bowiem, że natura się pomyliła. A jak wiadomo – natura tego rodzaju błędów nie popełnia. Przyczyn epidemii należy więc szukać gdzie indziej. Zdaniem Stodolnego najbardziej przekonywające i prawdopodobne są przyczyny przeciążeniowe. I nie chodzi mu o przeciążenia jednorazowe, lecz rozciągnięte w czasie procesy zużywania i zdzierania poszczególnych elementów kręgosłupa. Co więcej, proces ten zdaniem Stodolnego jest w warunkach współczesnej cywilizacji przyspieszony i nadmierny, ponieważ natura nie przystosowała kręgosłupa do warunków, jakie sobie stworzył i w jakich obecnie żyje człowiek. „Powtarzające się i nakładające obciążenia fizyczne i psychiczne, związane ze współczesnym kształtem życia codziennego, pracą, siedzącym trybem spędzania wolnego czasu, przeciążeniami, a także ułatwieniami cywilizacyjnymi, działają niekorzystnie na narząd ruchu, w tym kręgosłup” – twierdzi Stodolny.
Zgadza się z nim Artur Dziak, który kwestionuje pogląd, jakoby główną przyczyną dyskopatii (oraz innych uszkodzeń krążków międzykręgowych) były jednorazowe przeciążenia, a wśród nich najpopularniejsze: urazy typu naprężenia zgięciowego kręgosłupa. Powołuje się przy tym na badania, wedle których około 40 procent chorych z bólami krzyża i lędźwi nie ma za sobą żadnego urazu, który mógłby je sprowokować. A ci, u których bezpośrednią przyczyną wspomnianych bólów są urazy, najczęściej obserwowali wcześniej nasilone objawy zwiastunowe. „Badania doświadczalne wykazują wielką odporność zdrowych krążków międzykręgowych na obciążenie. W przypadku działania dużych sił przede wszystkim dochodzi do uszkodzenia płytek końcowych i trzonów kręgów; odtworzenie wypadnięcia jądra miażdżystego w warunkach doświadczalnych jest prawie niemożliwe” – pisze prof. Dziak.
Wniosek nie jest rzecz jasna taki, że patologiczne naciski nie prowadzą do uszkodzenia krążków międzykręgowych. Wszystko wskazuje jednak na to, że pierwszoplanową przyczyną wszelkich uszkodzeń (w tym dyskopatii) krążka międzykręgowego jest zużycie tkanek połączone z innymi (często wrodzonymi) predyspozycjami organizmu. A że kręgosłup lędźwiowy to jedno z najbardziej przeciążanych miejsc organizmu, to każde osłabienie jego naturalnej wytrzymałości szybko daje o sobie znać. Co gorsza, nie wiadomo przy tym, dlaczego wraz z upływem lat żel jądra miażdżystego zmienia swą chemiczną strukturę, a z nią właściwości hydrostatyczne ze szkodą dla wielu funkcji krążka międzykręgowego. Dzisiejszy stan badań wskazuje jednak na to, że w patologiach krążka wrodzona wytrzymałość (a konkretniej – jej poziom) odgrywa większą (procentowo wśród pacjentów) rolę od rozmiaru i charakteru nacisków. To ona najczęściej decyduje, jak szybko pojawią się pierwsze patologie, zwyrodnienia, a za nimi następcze uszkodzenia krążków międzykręgowych.
Zapoczątkowane zmiany stopniowo w końcu na tyle osłabiają krążek, że obciążenia, które normalnie by wytrzymał bez żadnych ujemnych następstw, mogą go uszkodzić.
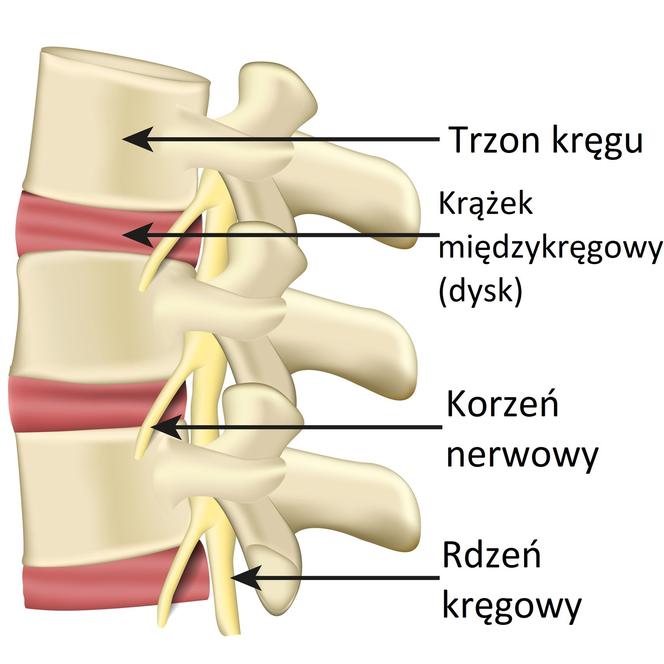
Stopnie uszkodzenia krążka międzykręgowego
Zmiany zachodzące wskutek uszkodzenia krążka miedzykręgowego przyjęło się dzielić na trzy etapy. Przejścia między nimi nie są nagłe, każdy z nich trwa zazwyczaj przez wiele lat. Wiąże się to z tym, że choroba krążka międzykręgowego często zaczyna się już w młodym wieku, gdy półpłynne jądro miażdżyste jest sprężyste i elastyczne. Wraz z upływem lat ulega jednak odwodnieniu, a jego elastyczność maleje. Rozpoczęte zmiany zwyrodnieniowe (niezależnie od tego, w jakim wieku) uniemożliwiają jednak powrót do normy i prowadzą – szybciej lub wolniej – do postępowania choroby.
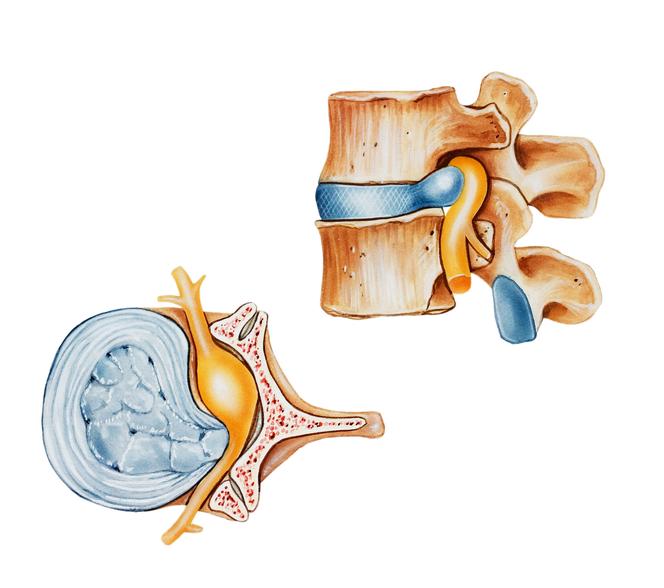
Okres I – uszkodzenie, deformacja i fragmentacja jądra miażdżystego. Zmiany chorobowe zachodzą długo przed patologicznym przemieszczeniem się jądra miażdżystego i rozerwaniem pierścienia włóknistego. Pierwszy etap schorzenia polega na pękaniu i rozpadaniu się jądra, którego fragmenty leżą wolno w półpłynnym środowisku wewnątrz pierścienia włóknistego. Jednocześnie rozmiękaniu i osłabieniu ulega sam pierścień włóknisty (zwłaszcza w tylnej części), który nie stanowi przecież osobnego tworu od jądra, lecz się z nim łączy (jądro płynnie przechodzi w pierścień).
Na tym etapie schorzenia pierścień włóknisty zostaje rozerwany w niewielkim stopniu, ale uszkodzenie pogłębia się wraz z upływem czasu. Jest też bardziej podatny na urazy, a nawet całkowite rozerwanie, w przypadku poddania go większemu obciążeniu (które nie byłoby groźne dla zdrowego krążka międzykręgowego). W chorym jądrze zmniejsza się natomiast zdolność wchłaniania (nawet w odciążeniu) płynów i ich zatrzymywania w trakcie nacisku. W związku z tym staje się ono bardziej podatne na urazy, a jego fragmenty przesuwają się pod wpływem nacisku w kierunku tylnym i konsekwentnie drążą (osłabiając, rozciągając i rozrywając) pierścień włóknisty.
Już sam rozpad jądra (jeszcze bez przesunięcia) ma duży wpływ na mechanikę krążka międzykręgowego. Uszkodzone jądro przestaje równomiernie i symetrycznie przenosić naciski na pierścień włóknisty i płytki graniczne trzonów kręgów, w związku z czym krążek traci funkcję amortyzacyjną i nie podpiera skutecznie kręgu w każdym zakresie ruchu. W efekcie pierścień włóknisty nie jest poddawany zmiennym naciskom w różnych płaszczyznach, lecz zostaje trwale uciśnięty w jednym kierunku (zazwyczaj tylnym i tylno-bocznym). Ten ucisk to główny czynnik wywołujący zmiany zwyrodnieniowe, a w konsekwencji przerwanie pierścienia.
Okres II – przemieszczanie się jądra miażdżystego. To kolejny długotrwały etap, który przy odpowiednim postępowaniu terapeutycznym może zostać jeśli nie zahamowany, to co najmniej spowolniony. Nawet całkowite rozerwanie pierścienia włóknistego nie musi bowiem prowadzić do protruzji jądra miażdżystego. A już na pewno nie musi do niej dojść szybko.
Jądro miażdżyste znajduje się jednak pod wpływem stałego ciśnienia, które nieustannie wypycha je w tył. Na miejscu utrzymuje je właśnie pierścień włóknisty oraz więzadło podłużne tylne kręgosłupa. Po przerwaniu pierścienia panujące wewnątrz krążka międzykręgowego ciśnienie będzie wypychać jądro na zewnątrz, a tym bardziej będzie uniemożliwiało jego powrót do wewnątrz. Wpuklanie się jądra w przerwany pierścień włóknisty będzie tym łatwiejsze, że integralność zdrowego jądra gwarantuje siateczka z tkanki włóknistej, która łączy się z pierścieniem i płytkami końcowymi. Schorowane jądro podlega zaś fragmentacji, a oderwane fragmenty pod wpływem ciśnienia mogą zostać łatwiej wyciśnięte z wnętrza pierścienia.
Jądro najczęściej uwypukla się w kierunku tylno-bocznym, tuż obok więzadła podłużnego. Po wydostaniu się na zewnątrz pierścienia włóknistego najczęściej zawija się, spłaszcza i przesuwa pod więzadło podłużne zgodnie z przebiegiem jego włókien lub bocznie – wzdłuż korzenia w stronę otworu międzykręgowego. Razem z jądrem uwypukleniu może też ulec rozerwany pierścień włóknisty, co sprawia, że ku tyłowi przesunie się całe jądro miażdżyste (tzw. protruzja masywna). Zdarzają się także protruzje obustronne. Wyciśnięte fragmenty jądra miażdżystego mogą zaklinować się między krawędziami trzonów kręgowych i je w ten sposób zablokować. Mogą także przedostać się do kanału kręgowego.
II okres choroby krążka międzykręgowego kończy się z chwilą całkowitego wypchnięcia rozkawałkowanego jądra miażdżystego lub w momencie zwłóknienia jego fragmentów w stopniu uniemożliwiającym ich przemieszczanie się. Właściwe i wcześnie podjęte leczenie polega m.in. na tym, by doprowadzić do zwłóknienia jądra wewnątrz pierścienia włóknistego.
Okres III – włóknienie krążka międzykręgowego. W ostatnim stadium choroby rozpoczyna się proces naprawy. Co prawda, wciąż trwa proces zwyrodnieniowy całego krążka międzykręgowego, ale procesy włóknienia zyskują przewagę nad procesami rozpadu jądra i pierścienia. A że jądro bardzo rzadko wysuwa się w całości poza pierścień włóknisty (wypuklina dotyczy zazwyczaj tylko fragmentu jądra), to proces ten w dużej mierze odbywa się wewnątrz chorego krążka międzykręgowego. Zmianom wstecznym (utrata elastyczności, twardnienie, aż w końcu włóknienie) ulegają też jednak przemieszczone fragmenty jądra, które mogą zwapnieć i skostnieć, tworząc wyrośli kostne.
Poddany zmianom wstecznym pierścień włóknisty obkurcza się i twardnieje, w związku z czym maleje (a czasem nawet zanika) ruchomość trzonów kręgowych. W tym okresie dochodzi też do zwężania się szpar międzytrzonowych, co ma negatywny wpływ na stawy międzywyrostkowe (zwiększa obciążenie stawów, co w efekcie prowadzi do zmian zwyrodnieniowych w ich obrębie, okołostawowego zwłóknienia oraz sklerotyzacji i powstania kostnych zrostów).
Zmiany zachodzące w III okresie choroby krążka miedzykręgowego wywołują usztywnienie stawów kręgosłupa. Deficyt ruchomości wiąże się zazwyczaj z ustąpieniem dolegliwości bólowych. Chyba że dojdzie do uszkodzenia krążka miedzykręgowego na innym poziomie, co w tej chorobie zdarza się dość często.
Przebieg choroby
Przebieg choroby krążka międzykręgowego jest typowy – charakteryzuje się naprzemiennymi okresami bólu i względnego spokoju. Ataki bólu pojawiają się częściej i są ostrzejsze, jeżeli choroba nie jest leczona. Ostre bóle potrafią zaburzać tryb życia na całe miesiące, a nawet lata. Mogą pojawiać się bez żadnej wyraźnej przyczyny, nie tylko po ostrym urazie czy poważnym obciążeniu kręgosłupa, lecz nawet po kichnięciu czy innym, całkiem niewinnym ruchu.
Czas trwania bólu zależy od zachowania chorego oraz od stosowanego leczenia. Bywa, że atak bólu poprzedzony jest objawami, które go zwiastują. Jeśli chory się zorientuje i ograniczy wtedy aktywność – skraca okres unieruchomienia i łagodzi cierpienie. Może je jednak również nasilić, jeśli będzie próbował szybko pozbyć się dolegliwości za pomocą fizykoterapii, blokad czy manipulacji kręgosłupa, ponieważ w ten sposób łatwo pogłębić uszkodzenie chorego stawu i pogorszyć zaistniałą sytuację. Podobne skutki mają w okresie zaostrzenia bólu nadmierna aktywność fizyczna lub zawodowa, które często przyczyniają się do nawrotów bólu.
W III okresie choroby dolegliwości bólowe są rzadsze i pojawiają się tylko wskutek wyraźnego urazu. Ostre bóle występują zazwyczaj w okresach I i II. W I okresie nasilają się zwykle po długotrwałym przebywaniu w pozycji siedzącej lub stojącej. W II okresie do ich wystąpienie wystarczą same ruchy kręgosłupa lędźwiowego. Ataki są na tyle silne, że wyłączają z normalnego funkcjonowania, ale przechodzą samoistnie i są krótsze od tych w I okresie choroby.
Samowyleczenia choroby krążka miedzykręgowego są pozorne. Zwykle dotyczą pacjentów, którzy przechodzą okresowe nawroty dolegliwości, ale świadomi czekającego ich zagrożenia ściśle przestrzegają odpowiedniego trybu życia.
Polecany artykuł:
Leczenie zachowawcze
„Pacjent, u którego po ostrym bólu krzyża dochodzi po jakimś okresie do nawrotów dolegliwości, nie powinien oczekiwać, że natrafi na kogoś, kto na zawsze uwolni go od dysfunkcji czy cierpienia, lecz powinien głównie liczyć na samego siebie. Oznacza to, że po uzyskaniu odpowiednich rad u ortopedy – znawcy chorób kręgosłupa (!) – trzeba stosować autoleczenie” – twierdzi Artur Dziak.
Pozycją najbardziej odciążającą krążki miedzykręgowe jest leżenie. Stosowanie terapii biernej polegającej na „przykuciu się do łóżka” połączonym z zabiegami fizykalnymi oraz farmakoterapią może fatalnie oddziaływać na psychikę chorego, a na pewno będzie miało negatywny wpływ na jego narząd ruchu. Dlatego Artur Dziak zaleca podtrzymywanie aktywnego trybu życia w granicach fizycznych możliwości, a w czasie zaostrzenia bólu – 1-2-dniowe leżenie w odpowiednim łóżku.
Pacjent powinien być świadomy, że wchodzące w zakres leczenia zachowawczego kinezyterapia, fizykoterapia i farmakoterapia nie leczą go z choroby, lecz pozwalają łagodzić jej objawy i zapobiegają nawrotom. Do leczenia zachowawczego zalicza się także wywieranie wpływu na czynniki emocjonalne i nerwowe, ponieważ poprawa jakości życia pacjenta jest w dużej mierze uzależniona od stanu jego psychiki, wiary w siebie i przekonania, że może ze swoją chorobą normalnie funkcjonować, niezależnie od pomocy osób trzecich.
Kinezyterapia
Ćwiczenia fizyczne to najpopularniejsza (a jeśli są odpowiednio dobrane i systematycznie wykonywane, to także najskuteczniejsza) forma terapii stosowanej w dyskopatii odcinka lędźwiowego kręgosłupa. Nie znaczy to, że mogą doprowadzić do zupełnego wyleczenia uszkodzonego krążka międzykręgowego, ale mogą zmniejszyć odczucia bólowe i dysfunkcje kręgosłupa.
Mięśnie tułowia znajdują się bowiem w stanie nieustannej aktywności (nawet w pozycji leżącej, mimo że nazywa się je mięśniami postawy). Na przyjmowaną postawę ciała w największym stopniu ma wpływ synergistyczna praca prostowników i zginaczy tułowia. Podczas ćwiczeń nie można skupiać się jednak wyłącznie na jednej z tych dwóch grup. Nie można też zaniedbywać pozostałych mięśni posturalnych. Dobrze dobrany program ćwiczeń uwzględnia możliwie skuteczną stabilizację odcinka lędźwiowego kręgosłupa podczas ćwiczeń i ma na celu stworzenie gorsetu mięśniowego, który odciąży krążki międzykręgowe oraz będzie zapobiegał przeciążaniu innych stabilizatorów – statycznych (więzadła, torebki stawowe) i czynnych (mięśnie).
Powodzenie terapii jest też uzależnione od współpracy i zaangażowania samego pacjenta. Sesje terapeutyczne prowadzi się bowiem do momentu zrozumienia i opanowania przez pacjenta właściwych ćwiczeń. Potem pacjent wkracza w fazę autoleczenia, w której samodzielnie wykonuje ćwiczenia w domu. Cały czas przestrzega też innych wskazówek terapeuty i dostosowuje swój tryb życia do wymagań schorzenia. Faza samoleczenia nie kończy się nigdy.
Najczęstszą przyczyną pogłębiania uszkodzenia krążka międzykręgowego jest stosowanie tzw. sprawdzonych, podobno zawsze skutecznych ćwiczeń. Skuteczne jest jednak tylko leczenie zindywidualizowane – dostosowane do dolegliwości i możliwości pacjenta, a nie wykonywane według z góry przyjętego schematu. Indywidualizacja polega m.in. na tym, że pacjent w fazie samoleczenia odbywa okresowe kontrole u terapeuty, który ocenia, czy wykonywane przez chorego ćwiczenia nie wymagają modyfikacji ze względu na postępy, które poczynił. Przede wszystkim indywidualizacja polega jednak na stworzeniu właściwego programu ćwiczeń – dostosowanego do potrzeb pacjenta. Na przykład pacjent z tyłoprzemieszczeniem jądra miażdżystego krążka międzykręgowego nie powinien wykonywać ćwiczeń siłowych w pozycjach krańcowego zgięcia lub wyprostu (przeprostu) kręgosłupa, ponieważ może w ten sposób pogłębiać lub przyspieszać uszkodzenie krążka. A wzmacnianie samych zginaczy i prostowników tułowia, z pominięciem innych grup mięśni stabilizujących kręgosłup lędźwiowy, może przynieść efekt odwrotny od zamierzonego, czyli destabilizować kręgosłup.
Punkt wyjścia do stworzenia właściwych programów zarówno zapobiegania, jak i leczenia dyskopatii stanowi zrozumienie mechanizmu uszkodzenia. Zazwyczaj polega on na sumowaniu się mikrourazów i przeciążeń, rzadziej zdarzają się jednorazowe urazy o dużej sile (najczęściej to dźwiganie ciężarów, zwłaszcza przy długim ramieniu dźwigni). Do tego dochodzą niewłaściwe pozycje – zwłaszcza pozycja pełnego zgięcia, która prowokuje uraz (mechanizmy stabilizacyjne działają w niej najsłabiej). Ale też inne skrajne pozycje kręgosłupa. Najczęściej do samego urazu dochodzi podczas zupełnie niewinnych czynności, jak sznurowanie buta, kichanie czy podnoszenie czegoś z podłogi. Prawdziwe przyczyny takich urazów to jednak w zdecydowanej większości przypadków nawarstwiające się mikrourazy, przeciążenia i inne wyżej wspomniane czynniki.
Podstawowym celem terapii jest przywracanie stabilności kręgosłupa, odbudowanie właściwej propriocepcji i poczucia ciała pacjenta w przestrzeni, a także uświadomienie choremu, jak duży ma wpływ na skuteczność terapii. Ponieważ nie ma żadnego uniwersalnego ćwiczenia, które rozwijałoby wszystkie mięśnie tułowia stabilizujące kręgosłup, konieczne jest wykonywanie systemu ćwiczeń dostosowanych do fazy choroby, jej przyczyn, a także stopnia wytrenowania i sprawności pacjenta. Ćwiczenia te powinny obejmować antagonistyczne grupy mięśni, a nie oddziaływać wyłącznie jednostronnie. W czasie ich wykonywania oraz w ich następstwie pacjent nie powinien odczuwać bólu. Ćwiczenia powinny rozwijać zarówno siłę, jak i wytrzymałość mięśni, ale dla stabilizacji ważniejsza jest wytrzymałość, która szybciej ulega osłabieniu, a odgrywa ważniejszą rolę w stabilizacji kręgosłupa. Należy stosować płynne, łagodne ruchy, ponieważ rwane i gwałtowne mogą prowokować urazy. Zaleca się wykonywanie ćwiczeń przy minimalnym obciążaniu stawów kręgosłupa – czyli w większości w pozycji leżącej. Ważna jest także praca nad gibkością kręgosłupa, a co za tym idzie – także nad gibkością stawów biodrowych i kolanowych. Wspomaganie terapii zapewniają też dostosowane do potrzeb i możliwości pacjenta ćwiczenia aerobowe (może to być nawet żwawy marsz), które poprawiają utlenowanie wszystkich składowych kręgosłupa i mają pozytywny wpływ na stan psychiczny chorego.
Kluczowe w zapobieganiu uszkodzeniom krążka międzykręgowego, a także w zapobieganiu nawrotom dolegliwości już uszkodzonego dysku są mocne mięśnie ścian brzucha, ponieważ to właśnie one zabezpieczają przed wytworzeniem się hiperlordozy oraz zmniejszają szkodliwe nadmierne przodopochylenie miednicy. Wzmacniając mięśnie brzucha należy jednak pamiętać o tym, by wykonując ćwiczenia, przyjmować właściwą pozycję. Tzw. brzuszki (siady ze zgiętym tułowiem, biodrami i kolanami) wzmacniają głównie mięsień prosty brzucha; brzuszki z wyprostowanym tułowiem – głównie mięśnie lędźwiowe (zwiększając w dodatku naciski działające na lędźwiowy odcinek kręgosłupa – dlatego nie są wskazane). Przeciwwskazane jest jednoczesne podnoszenie wyprostowanych nóg, które to ćwiczenie znacząco zwiększa nacisk wywierany na krążki odcinka lędźwiowego kręgosłupa. Zaleca się zaś ćwiczenia w leżeniu na boku, które aktywizują często zaniedbywane mięśnie skośne brzucha oraz mięśnie czworoboczne (decydujące o stabilności odcinka lędźwiowego kręgosłupa). Dla zrównoważenia pracy zginaczy oraz mięśni skośnych niezbędny jest także trening prostowników grzbietu. Powszechnie stosowane tzw. samoloty (jednoczesne unoszenie kończyn górnych i dolnych w leżeniu na brzuchu) nie jest jednak wskazane ze względu na zbyt mocne obciążanie kręgosłupa lędźwiowego w tej pozycji. Ze względu na to, że w dyskopatii prostowniki grzbietu często są napięte, należy je ćwiczyć (bywa, że należy zaniechać ich ćwiczeń – zależnie od indywidualnych potrzeb pacjenta) na samym końcu, po wzmocnieniu, rozciągnięciu i rozluźnieniu pozostałych grup mięśniowych. Ćwiczenia muszą być wykonywane regularnie, najlepiej codziennie.
W fizjoterapii stosuje się różne metody, by pomóc pacjentom z uszkodzonym krążkiem międzykręgowym. Można je podzielić na objawowe (głównie u pacjentów w stanie zaostrzenia bólu) i przyczynowe (zapobiegające nawrotom i uśmierzające dolegliwości przewlekłe). Można też wyróżnić pozycje ułożeniowe, terapie manualne oraz zestawy ćwiczeń. Przez wiele lat popularnością cieszyła się też metoda McKenziego, która w najbardziej ogólnych zarysach polega na ułatwianiu wchłonięcia się wypadniętego jądra miażdżystego i zmniejszenia jego ucisku na nerwy i inne okoliczne struktury. Obecnie coraz częściej można spotkać się z jej krytyką ze względu na zbyt jednowymiarowe, a nie globalne podejście do problemu; poszukiwanie przyczyn bólu tylko w jednym miejscu, podczas gdy za uszkodzeniem krążka międzykręgowego mogą stać patologie niekoniecznie kręgosłupa, lecz na kręgosłup wpływające. Tzw. wepchnięcie jądra na swoje miejsce dzięki pozycjom ułożeniowym, dźwigniom i ćwiczeniom na niewiele się więc zda, jeśli nie wyeliminuje się pierwotnej przyczyny urazu i nie skoryguje łańcucha biomechanicznego, który do niego doprowadził. Fizjoterapia pacjenta z uszkodzonym krążkiem międzykręgowym to – jak widać – proces skomplikowany i wymagający rozległej wiedzy o całym ciele, ponieważ przyczyny bólu pleców niekoniecznie tkwią w kręgosłupie. Najważniejsze jest dobranie indywidualnej terapii i kontrolowanie jej postępów.
Fizykoterapia
Fizykoterapia to element uzupełniający leczenia zachowawczego, w którym najważniejszą rolę odgrywa kinezyterapia. Działanie czynników fizykalnych wspomaga jednak inne formy leczenia i wywołuje pożądane skutki terapeutyczne zarówno w uśmierzaniu bólu ostrego, jak i przewlekłego.
Jedną z metod wspomagających kinezyterapię jest ciepłolecznictwo powierzchowne, które zmniejsza ból oraz kurczliwość mięśni i przygotowuje je do ćwiczeń. Zabiegi ciepłolecznicze (m.in. podczerwień, okłady parafinowe, suche łaźnie, saunę) należy stosować zgodnie z indywidualnymi potrzebami pacjenta, pamiętając o ich wpływie na jego organizm. Częściej pożądany w terapii jest odczyn miejscowy, który polega na rozszerzeniu naczyń krwionośnych i limfatycznych w poddawanym ogrzaniu miejscu oraz jego okolicy. Podniesienie temperatury tkanek łączy się ze zwiększonym przepływem krwi, co działa uśmierzająco na ból i zmniejsza napięcie mięśniowe. Odczyn ogólny występuje wskutek przegrzania całego organizmu, a więc wymaga od pacjenta znacznie większego wydatku energetycznego (dlatego należy zachować większą ostrożność przy jego stosowaniu). Przegrzanie całego organizmu ma jednak korzystny wpływ na zmniejszenie napięcia mięśni, co może okazać się zbawienne zwłaszcza dla pacjentów w fazie zaostrzenia bólu związanego z tzw. wypadnięciem dysku.
Przy stosowaniu ciepłolecznictwa (zwłaszcza w przypadku odczynu ogólnego) należy pamiętać o zachowaniu naczyń krwionośnych pod wpływem temperatury, które określa prawo Dastre’a-Morata: „bodźce termiczne (zimno lub ciepło), działając na duże powierzchnie skóry, powodują przeciwne do naczyń skóry zachowanie się dużych naczyń klatki piersiowej i jamy brzusznej. Naczynia nerek, śledziony i mózgu wykazują odczyn taki sam, jak naczynia skóry”. Oznacza to, że jeśli przegrzane naczynia krwionośne skóry ulegają rozszerzeniu, to duże naczynia klatki piersiowej i brzucha się zwężają. Kiedy zaś naczynia skóry ulegają pod wpływem zimna zwężeniu, to rozszerzają się duże naczynia krwionośne klatki piersiowej i jamy brzusznej. Analogicznie do naczyń krwionośnych skóry zachowują się tylko naczynia nerek, śledziony i mózgu.
Obok oddziaływania ciepłem do termoterapii zalicza się również krioterapia (leczenie zimnem), która łagodzi stany zapalne mięśni i tkanek miękkich oraz działa przeciwbólowo. Zimno w dyskopatii stosuje się zazwyczaj miejscowo, ponieważ stosowane ogólnie zwiększa napięcie lub wywołuje drganie mięśni. Stosowane miejscowo może zaś nawet pomóc w ich rozluźnieniu, dzięki zniwelowaniu bólu, który często wywołuje napięcie nawykowe. Po miejscowej krioterapii zaleca się także wykonywanie ćwiczeń z zakresu kinezyterapii, pod warunkiem, że pacjent nie przechodzi właśnie stanu zaostrzenia, w czasie którego zaleca się rozluźnianie mięśni.
W tym celu można wykorzystać też wysokonapięciową pulsacyjną elektrostymulację galwaniczną, która powinna osłabić skurcz mięśni w bolesnej okolicy kręgosłupa, a co za tym idzie – zmniejszyć obrzęk i dolegliwości bólowe. A to na skutek występującego pod anodą zmniejszenia pobudliwości nerwów oraz oddziaływania przeciwzapalnego. Właśnie dlatego na bolesną okolicę należy w przypadku tego zabiegu działać anodą, a nie katodą. Należy też pamiętać, że w podostrym stadium schorzenia stosuje się dawki słabsze, a w przewlekłym – silniejsze. Użycie małych elektrod (10-20 cm kw.) w okolicy przykręgosłupowej wymusza też stosowanie słabszych dawek, ponieważ zbyt mocne mogą doprowadzić do poparzenia pacjenta. Natężenie zabiegu zawsze dostosowuje się (i koryguje w trakcie zabiegu) do odczuć pacjenta.
W leczeniu przewlekłych zespołów bólowych kręgosłupa pomaga też stymulacja prądami TENS, które są jednak niewskazane w przypadku bólów ostrych. Należy pamiętać, by oddziaływać za ich pomocą poniżej progu bólu i umieszczać elektrody w miejscu bólu, miejscu wywołującym ból (trigger point) lub wzdłuż przebiegu nerwu czuciowego zaopatrującego bolesną okolicę. Stymulacje można przeprowadzać nawet kilka razy dziennie, ale ważne, by co kilka dni kontrolować skuteczność jej działania.
Wśród mniej popularnych w przypadku choroby krążka międzykręgowego, aczkolwiek niekoniecznie mniej skutecznych metod fizykoterapeutycznych, których stosowanie warto rozważyć, są także śródskórna igłowa stymulacja elektryczna (PENS) oraz akupunktura. Stosuje się także przeciwbólowe prądy diadynamiczne DD, rozluźniającą i rozgrzewającą diatermię krótkofalową (DKF) oraz ultradźwięki. W celu rozluźnienia mięśni stosuje się również masaż – zarówno klasyczny (manualny), jak i segmentarny oraz wirowy masaż podwodny.
Farmakoterapia
W leczeniu bólów krzyża i odcinka lędźwiowego kręgosłupa stosuje się leki przeciwbólowe, przeciwzapalne (niesteroidowe oraz steroidowe), leki zwiotczające mięśnie, a także leki przeciwdepresyjne.
Najczęściej stosuje się paracetamol i aspirynę, które działają przeciwbólowo, a pośrednio (dzięki efektowi zmniejszenia bólu) także rozluźniająco. Niesteroidowe leki przeciwzapalne przyjmowane są natomiast w tak niewielkich dawkach (i czasie do 4 tygodni), że ich działanie również ogranicza się do efektu przeciwbólowego. Z lekami przeciwbólowymi dobrze łączy się działanie leków rozluźniających mięśnie – stosowanych krótkotrwale, najczęściej przed snem.
Mniej popularne (bo nie dowiedziono jeszcze wystarczająco ich pozytywnego oddziaływania na tę jednostkę chorobową w konfrontacji z ewentualnymi skutkami ubocznymi), ale przez niektórych stosowane są leki sterydowe – kortykosteroidy. Skuteczniej od leków niesteroidowych hamują one stan zapalny i obrzęk w okolicy wypukliny jadra miażdżystego. W zakres leczenia wspomagającego wchodzą również leki przeciwdepresyjne oraz pomagające w zaburzeniach snu.
Kluczowa dla całej farmakoterapii jest jednak wiedza, że przydatność leków jest w leczeniu bólów kręgosłupa mocno ograniczona. Mogą one jedynie przez pewien czas wspomagać inne, skuteczniejsze metody lecznicze. Nie mogą ich jednak zastąpić. Jak pisze Artur Dziak: „leki należy stosować zależnie od indywidualnych potrzeba pacjentów, a nie bezkrytycznie zapisywać te same preparaty każdemu, bez względu na jego chorobę […] długotrwałe stosowanie leków stanowi największą przeszkodę na drodze do właściwego leczenia”. A to z dwóch powodów – ze względu na pojawiające się przy zbyt długim stosowaniu i zbyt dużych dawkach efekty uboczne. A także ze względu na przekonanie pacjentów, że leki mogą im zastąpić inne formy terapii.
Profilaktyka
Celem profilaktyki jest uchronienie przed zaistnieniem lub nawrotem dolegliwości związanych z chorobą krążka międzykręgowego. A także sprawienie, aby dolegliwości były jak najkrótsze i jak najmniej odczuwalne, jeśli już do nich dojdzie.
Niezależnie od przyczyny ból zwiększa się zawsze pod wpływem czynników mechanicznych. Dlatego tak ważna jest znajomość biomechaniki i ergonomia pracy kręgosłupa. Wiedzę tę powinien posiąść nie tylko terapeuta, lecz także pacjent, ponieważ jego postępowanie i zaangażowanie ma równie duży wpływ na skuteczność tak terapii, jak i profilaktyki. Wbrew pozorom nie dotyczy to wyłącznie osób starszych lub w średnim wieku, ponieważ dowiedziono, że na bóle krzyża (m.in. wywołane dyskopatią) cierpią często młodzi sportowcy oraz młodzi pracownicy (poniżej 25 roku życia), którzy w dużej mierze wykonują swoje obowiązki w pozycji siedzącej. Zwłaszcza ci, którzy zaniedbują profilaktykę.
Jednym z ważniejszych elementów profilaktyki jest unikanie nadmiernie długiego przebywania w pozycji siedzącej. A jeśli to niemożliwe, to dostosowanie stanowiska pracy do tego, by było ono możliwie jak najbardziej ergonomiczne. Zaleca się korzystanie ze specjalnych krzeseł o szerokich siedziskach, które umożliwiają zmiany pozycji. Z poręczami i oparciem (najlepiej odchylonym pod kątem 120 stopni), które odtwarza naturalne krzywizny kręgosłupa. Zalecane jest także dostosowanie innych sprzętów domowych – umieszczenie na przykład blatów kuchennych na odpowiedniej wysokości, aby czynności przy nich wykonywane nie wymagały zginania tułowia.
Jeżeli pacjent dźwiga w pracy ciężary, powinien zrealizować program ćwiczeń izometrycznych, które wzmocnią jego mięśnie brzucha i tułowia. Przy okazji zwiększy w ten sposób skuteczność jeszcze jednego mechanizmu stabilizującego – ciśnienia panującego wewnątrz brzucha i klatki piersiowej. Jednocześnie w czasie podnoszenia ciężarów powinien stosować prostotrzymacze i pasy, które dodatkowo wzmocnią stabilizację. Jednakże poleganie wyłącznie na ortezach itp. nie jest wskazane, ponieważ osłabia mięśnie. Użycie tego sprzętu należy więc łączyć z ćwiczeniami. I nie powinno się go nadużywać. Same ćwiczenia najlepiej wykonywać zaś w pozycjach najmniej obciążających kręgosłup. Niewskazane jest maksymalne zgięcie oraz dźwiganie ciężarów w pozycji zgięciowej (nie zaleca się choćby tzw. brzuszków), a także rozwijanie nadmiernej siły i wytrzymałości mięśni biodrowo-lędźwiowych (nie zaleca się więc m.in. wznosu prostych nóg w pozycji leżenia na plecach), ponieważ pogłębia się w ten sposób lordozę lędźwiową. Najczęściej stosuje się jednak ćwiczenia właśnie w pozycji leżącej, ponieważ jest ona najmniej obciążająca dla kręgosłupa. Warto zwrócić szczególną uwagę na ćwiczenia mięśni skośnych brzucha oraz czworobocznych, bo te grupy są zazwyczaj znacznie słabsze od zginaczy i prostowników tułowia. Wiele ćwiczeń będzie więc wykonywanych w leżeniu bokiem, a nie przodem czy tyłem – co przyjęło się jako najpopularniejsze.
Przeciwdziałanie bólom odcinka lędźwiowego to także walka z otyłością, która zwiększa obciążenia osiowe i wydłuża dźwignię siły tułowia. To kolejne czynniki przeciążające kręgosłup i wywołujące mikrourazy, które – zwłaszcza u osób prowadzących siedzący tryb życia oraz wykonujących ciężką fizyczną pracę – są w największej mierze odpowiedzialne za uszkodzenia krążka międzykręgowego. Poza tym wpływ mają na to także czynniki niezależne, jak m.in. płeć, wiek czy odchylenia w budowie narządu ruchu. A także czynniki natury psychicznej.
Niebagatelny wpływ na rozwój choroby krążka międzykręgowego, a także na wiele innych patologii kręgosłupa i układu ruchu, ma zachowywanie prawidłowej postawy ciała – zarówno podczas codziennych czynności życiowych, jak i podczas pracy, rekreacji, sportu czy snu. Ułatwiają to nie tylko odpowiednio dostosowane sprzęty (meble właściwej wysokości, twardy i płaski materac, dopasowane obuwie itp.), lecz także silne i wytrzymałe mięśnie oraz pożyteczne nawyki. Nauka prawidłowej postawy ciała to jeden z najważniejszych elementów profilaktyki. Bez tego trudno oczekiwać, by pozostałe elementy – jak ćwiczenia, pasy odciążające czy właściwe psychiczne nastawienie pacjenta – odniosły pożądany skutek. Nauka ta, mimo kilku podstawowych zasad, również nie powinna być prowadzona wedle z góry przyjętego schematu, lecz musi być zindywidualizowana – dostosowana do możliwości i potrzeba pacjenta. Także do możliwości psychicznych. Jednym z podstawowych czynników decydujących o sukcesie profilaktyki jest bowiem zrozumienie przez pacjenta jej celu. Dopiero potem może się on świadomie nauczyć właściwego postępowania, właściwych ćwiczeń i wreszcie może z zaangażowaniem dbać o własne zdrowie.


![Stan przedcukrzycowy dotyczy nawet 5 mln Polaków. Ciebie też? Sprawdź to [TEST]](https://cdn.galleries.smcloud.net/t/galleries/gf-DMFE-XUiN-3Yqp_cukrzyca-pomiar-cukru-320x213.jpg)